Les interventions de chirurgie cardiaque sont des chirurgies bien codifiées, où beaucoup de paramètres vont être monitorés, surveillés, pendant et après votre opération. Même si les résultats sont excellents, il existe comme dans toute intervention, certains risques de complications.
Ces complications peuvent être divisées en deux groupes, à savoir les complications cardiaques et extracardiaques.
Les complications cardiaques
Le risque immédiat après votre intervention est le risque hémorragique. La mise en place de la circulation extracorporelle, les modifications biologiques qu’elle est capable d’induire, les traitements préopératoires, le type de chirurgie qui a été effectué, sont potentiellement des sources de saignement. Pour surveiller cela, des drains sont mis en place dans le thorax après l’intervention. Si la production des drains est considérée comme trop importante, une révision de la zone opérée s’avère indispensable. Le but sera de réouvrir le thorax et de traiter la source du saignement. Cela peut nécessiter parfois d’être transfusé.
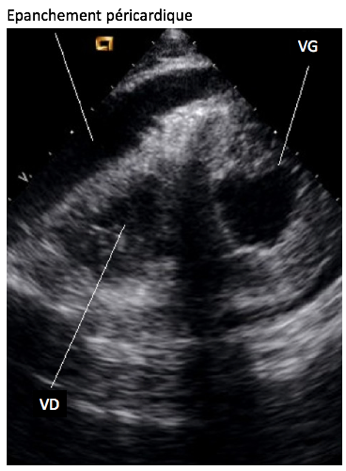
Quelques jours après l’intervention, il peut se développer des épanchements à l’intérieur du péricarde, pouvant gêner le fonctionnement du cœur. Il ne s’agit pas d’un saignement actif, mais plutôt de suintement, ou de réaction du péricarde produisant un excès de liquide. La gêne engendrée peut être suffisamment importante pour entraîner une compression du cœur (on parle de tamponnade). Cela nécessitera, sous anesthésie générale, de réouvrir le bas de la cicatrice de sternotomie, pour drainer le péricarde. Si ces épanchements sont très liquidiens, il est possible de réaliser une ponction évacuatrice.
Quel que soit le type d’intervention, il est le plus souvent nécessaire d’arrêter le cœur pour pouvoir procéder au geste de réparation. Le cœur peut mettre parfois un peu de temps a retrouvé sa fonction initiale (syndrome de bas débit), ce qui nécessitera la mise en place d’un traitement tonicardiaque (inotropes) pendant quelques jours, d’une part pour accélérer son processus de récupération, et d’autre part pour qu’il n’y ait pas de conséquence sur le fonctionnement de l’ensemble des organes. Il faudra cependant accepter que la surveillance en réanimation soit un peu plus longue ainsi que l’hospitalisation.
Après une chirurgie de pontage coronarien notamment, il est possible qu’il y ait des anomalies de la perfusion du myocarde, pouvant aller jusqu’à la formation d’un infarctus. Cela ne veut pas pour autant dire qu’il y ait une anomalie du pontage, même si cette situation peut exister. Il sera nécessaire dans ce cas-là, de réaliser une nouvelle coronarographie, pour comprendre ce qu’il se passe, et pour éventuellement traiter le problème par utilisation de stent notamment. S’il s’agissait d’une dysfonction du pontage, il n’est pas impossible de repartir en salle d’opération pour la réfection de ce dernier.
Après avoir ouvert le thorax, travaillé à l’intérieur du cœur, on constate une hyperexcitabilité des oreillettes pendant plusieurs jours pouvant déclencher une fibrillation atriale. Ce phénomène est très fréquent, quasiment banal, mais pas toujours bien supporté par les patients. En effet, le cœur peut devenir très rapide, ce qui engendre une situation d’inconfort importante. La mise en place de traitement spécifique réverse très rapidement la situation. Si la fibrillation atriale perdure malgré les traitements bien adaptés, il n’est pas impossible de devoir procéder à une cardioversion électrique (« choc électrique ») afin de restaurer un rythme régulier de votre cœur.
Dans toute chirurgie valvulaire, il existe une possibilité d’affecter le tissu électrique du cœur. Cela est aussi vrai pour une chirurgie aortique, mitrale, ou tricuspidienne. Lors de l’ablation de la valve, ou de la réparation de celle-ci, ou de l’implantation d’une valve prothétique, il est possible de laisser les voies de conduction électrique. Cela engendre une désynchronisation entre oreillettes et ventricules prenant le nom de bloc auriculoventriculaire. Si ce bloc ne rétrocède pas au bout de quelques jours après l’intervention, il sera nécessaire d’envisager la pose d’un pacemaker permettant de resynchroniser les contractions des oreillettes aux ventricules.
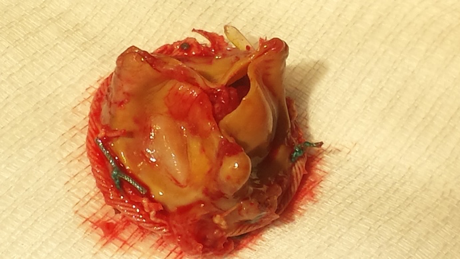
Dès lors qu’une valve prothétique est implantée, il faut considérer qu’il y a toujours un risque d’infection, ou endocardite, sur cette dernière. Le risque peut être précoce, c’est-à-dire dans la première année qui suit la chirurgie, soit tardif. Tout patient porteur de valve, doit être porteur d’une carte témoignant qu’il a été opéré d’un certain type de valve, cette information doit être transmise à tous les acteurs de santé pouvant vous prodiguer des soins. Les règles d’hygiène doivent être très rigoureuses avec des évaluations dentaires fréquentes, qui sont une porte d’entrée non négligeable pour tout passage de bactéries. Toute infection cutanée, de la sphère O.R.L., digestive doivent aussi nécessiter des traitements rigoureux pour éviter que les bactéries passent dans le sang et viennent s’accoler à la valve opérée. Des antibioprophylaxies avant tout geste invasif, soins dentaires, coloscopie, endoscopie (urinaire, digestive…) sont donc indispensables. La valve prothétique n’étant pas reconnue par notre organisme, notre système immunitaire va peu la défendre, engendrant ainsi la multiplication des bactéries et secondairement l’infection ou endocardite de la valve. Cela nécessite la mise en place d’antibiothérapie au long cours, adaptée à la bactérie, mais il faut savoir qu’une endocardite sur valve prothétique nécessite le plus souvent une reprise chirurgicale.
Dans la grande majorité des cas, l’abord chirurgical pour accéder au cœur s’effectue par sternotomie. Cette dernière peut être soumise à de complications parfois associées durant la phase post-opératoire. La première est l’infection du site opératoire, qui peut ne toucher que la peau ou les tissus sous-cutanés sans être responsable d’instabilité du sternum. Le traitement associe le plus souvent des soins locaux, une antibiothérapie, et parfois un parage chirurgical. Il peut exister aussi des désunions du sternum, secondaire à une fragilité initiale, une ostéoporose, des efforts de toux importants, une dévascularisation en rapport avec l’utilisation des artères mammaires, qui peuvent avoir comme conséquence d’une part des douleurs importantes et d’autre part des encombrements respiratoires qui n’amélioreront pas la situation. Il est le plus souvent nécessaire de reprendre chirurgicalement pour refixer ce sternum. La complication la plus grave serait l’association d’une désunion sternale et d’une infection du site opératoire appelé médiastinite. Certains patients présentent des facteurs de risque de cette complication, diabète, surcharge pondérale, bronchopneumopathie chronique obstructive, artériopathie… le traitement nécessite une antibiothérapie adaptée une reprise chirurgicale avec l’ablation de tous les tissus infectés, un lavage abondant, et il n’est pas rare devoir mettre en place des cicatrisations dirigées par utilisation de pansements à pression négative (VAC thérapie).
Les complications extra-cardiaques
Elles sont multiples et pour des raisons didactiques et de compréhension, nous pouvons les détaillés organes par organes.
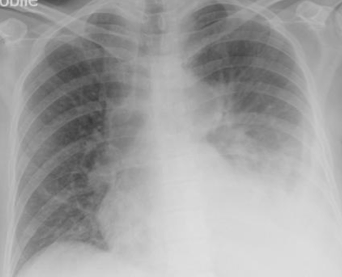
Pulmonaires : Le fait d’ouvrir le thorax par la sternotomie, le fait d’être anesthésié et sous ventilation mécanique pendant quelques heures, l’état pré-opératoire sous-jacent, sont des facteurs de risque de complication pulmonaire. Cela peut aller de l’épanchement autour du poumon, liquidien (pleurésie) ou gazeux (pneumothorax), à l’infection du parenchyme pulmonaire (pneumopathie) nécessitant dans ce cas-là une antibiothérapie adaptée.
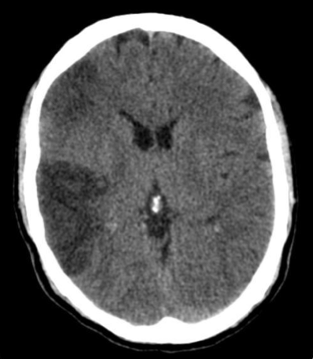
Neurologique : Le risque principal est l’accident vasculaire cérébral. Les raisons peuvent être multiples : soit d’origine embolique, sur d’éventuelles calcifications cardiaques et/ou aortiques qui pourraient migrer après l’opération jusqu’au cerveau, soit parfois hémodynamique sur des bas débits cérébraux pendant l’intervention. Cela peut arriver dans certains cas d’artériopathie des troncs supra-aortiques ou les vaisseaux cérébraux sont déjà bien malades. La prévention de cet accident vasculaire cérébral passe par une évaluation minutieuse de la perfusion du cerveau avant la chirurgie (d’où la nécessité de bénéficier de doppler des vaisseaux des carotides et éventuellement d’imagerie par IRM ou scanner pour évaluer directement la perfusion à l’intérieur du cerveau). Les accidents peuvent être transitoires, rétrocédant très rapidement, mais dans certains cas ils peuvent être permanents avec donc des risques de séquelles. Beaucoup moins grave mais par contre beaucoup plus fréquents, il peut y avoir après l’intervention, des confusions. Cela se traduit par des propos incohérents, en étant désorientée dans le temps et dans l’espace parfois accompagnées d’une certaine agressivité. Les médicaments sont nécessaires pour calmer le patient, le réassurer, afin que tout rentre dans l’ordre rapidement.
Rénale : Les patients atteints de maladie cardiovasculaire ont fréquemment une insuffisance rénale sous-jacente. Celle-ci peut se décompenser après l’opération, là aussi pour de multiples raisons, qu’elles soient dues à une mal perfusion pendant l’opération, des médicaments néphrotoxiques, une déshydratation…. Un traitement diurétique peut être prescrit mais dans les cas les plus graves Il sera nécessaire de mettre en place des séances de dialyse. Si l’insuffisance rénale n’existait pas ou était relativement modérée avant l’intervention, il y a de très fortes chances que cette dialyse ne soit que temporaire pour une durée de quelques semaines.
Digestive : Il est fréquent après toute intervention d’avoir un léger retard de reprise de transit, ce qui est sans risque mais source d’inconfort. La complication la plus redoutée, est celle d’un infarctus mésentérique. Il s’agit d’une obstruction des artères à destinée de l’intestin se voyant particulièrement chez les patients ayant de nombreux facteurs de risque d’athérosclérose. Le plus souvent la vascularisation de l’intestin était déjà relativement précaire, et après l’intervention les artères se thrombosent. La vitalité de l’intestin n’étant plus assurée, il faut réaliser une ouverture du ventre (laparotomie), pour aller le plus souvent enlevé un segment d’intestin. Même si elle reste exceptionnelle, il s’agit d’une complication grave.
Les autres complications sont souvent en rapport avec la présence de maladie sous-jacente connues par le patient : décompensation de diabète nécessitant des majorations du traitement antidiabétique et de l’insuline, rétention aiguë d’urine sur une pathologie prostatique déjà connue, poussée d’arthrose et de douleurs souvent aux épaules et dans le dos du fait de l’immobilisation induite par l’opération….
Les complications après chirurgie cardiaque sont peu fréquentes, mais elles peuvent dans certains cas être potentiellement graves. Il existe de très nombreux scores permettant de prédire le risque de mortalité et de complication après chirurgie cardiaque. Ces scores (Euroscore par exemple), sont toujours utilisés par les équipes qui ont à vous prendre en charge. Il y a toujours une discussion concertée entre chirurgiens, anesthésistes, cardiologues (réunion de concertation multidisciplinaire) pour évaluer la balance bénéfice/risque de telle ou telle intervention pour le patient. Cela signifie que l’on essaie toujours de trouver la solution la plus adaptée amenant le meilleur résultat en fonction de l’état préopératoire du patient.

